Після більш ніж двох десятиліть невдалих спроб зберегти залишки системи Семашка, в 2017 році Україна нарешті почала проводити серйозні реформи в царині охорони здоров’я. Брутальна та неcпровокована повномасштабна російська агресія 24 лютого 2022 року створила великі ризики для України та її системи охорони здоров’я. Якими мають бути пріоритети політики в галузі охорони здоров’я після перемоги України?
Трохи історії – українська медицина в перші роки незалежності
До 1991 року Україна, як і більшість окупованих Росією країн, була змушена прийняти централізовану систему охорони здоров’я, тобто «систему Семашка», серед вад якої можна назвати неефективну медичну допомогу, велику кількість немедичного персоналу, низькі зарплати медпрацівників та обмежений доступ до сучасних технологій в галузі охорони здоров’я (Rechel and McKee, 2009). Втім система Семашка мала й певні досягнення (як-от вимогу щорічного обстеження громадян та ліквідацію багатьох інфекційних захворювань), незважаючи на «залишковий» принцип фінансування охорони здоров’я в колишньому Радянському Союзі. Однак проголошений принцип загального безкоштовного лікування призвів до надмірного використання послуг (Obrizan, 2019), занадто великої залежності від стаціонарної допомоги та відсутності конкуренції за пацієнтів, що нерідко є характерним для змішаних систем охорони здоров’я з більшим залученням приватних провайдерів.
Два великих потрясіння підірвали стабільність системи Семашка після краху комунізму в 1990-х роках. По-перше, звуження фіскального простору послабило спроможність урядів витрачати кошти на охорону здоров’я, а по-друге, інтеграція в світову економіку підвищила відносні ціни, зокрема на ліки та енергоносії (Kutzin et al., 2010). Колишні соціалістичні країни, яким в 2004 і 2007 роках пощастило приєднатися до Європейського Союзу, поступово перейшли до системи соціального медичного страхування (англ. social health insurance, SHI), що фінансується за рахунок страхових внесків, сплачуваних роботодавцями. Україна ж, навпаки, намагалася зберегти залишки системи Семашка, не маючи достатніх фінансових ресурсів і не будучи готовою до захмарних цін на енергоносії, нові лікарські засоби та сучасне медичне обладнання. Внаслідок цього погіршилася якість медичних закладів, зарплати медичного персоналу були до смішного низькими, а хабарі лишалися звичним явищем (Obrizan, 2020).
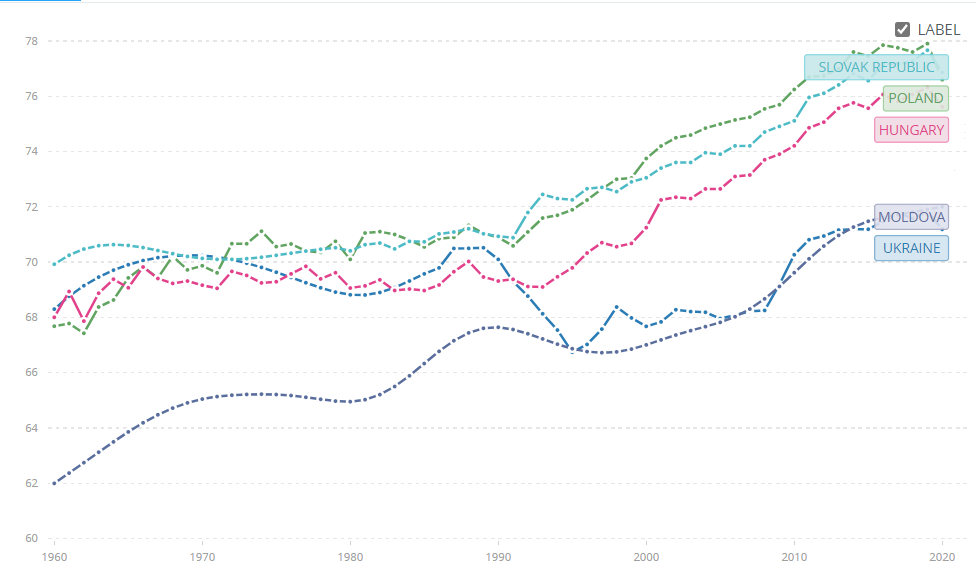
Рисунок 1. Очікувана тривалість життя при народженні, років
Джерело: data.worldbank.org
Ранній болісний трансформаційний шок призвів до найбільшого скорочення очікуваної тривалості життя в Україні (до 1995 року вона впала до 67 років) порівняно зі східноєвропейськими країнами (рис. 1). Хоча до 2020 року очікувана тривалість життя в Україні поступово зросла до 71 року, вона все одно на 6 років нижча порівняно з Польщею та Словаччиною.
Реформи: значний прогрес після десятиліть застою
З ухваленням офіційних законів про розбудову нової пацієнт-орієнтованої системи охорони здоров’я та впровадженням нового принципу фінансування охорони здоров’я («гроші йдуть за пацієнтом») було проведено низку реформ, починаючи з кінця 2017 року. Пацієнти отримали законне право підписувати декларацію з обраним сімейним лікарем незалежно від місця своєї реєстрації. Оскільки наразі зарплата лікарів залежить від кількості підписаних декларацій, вони мають сильні стимули робити все для того, щоб пацієнти були задоволені їхніми послугами. До того ж держава забезпечує відшкодування вартості ліків («доступні ліки») при серцево-судинних захворюваннях, астмі та діабеті 2-го типу. Відзначена міжнародними нагородами електронна система публічних закупівель ProZorro була запроваджена з метою зниження втрат, що становили 2 мільярди доларів США з бюджету держзакупівель в 11 мільярдів доларів США на рік. Децентралізація та президентська програма «Велике будівництво» надали додаткові ресурси для будівництва та реконструкції 33 лікарень, 132 відділень швидкої допомоги та 237 сільських амбулаторій в останній мирний 2021 рік.
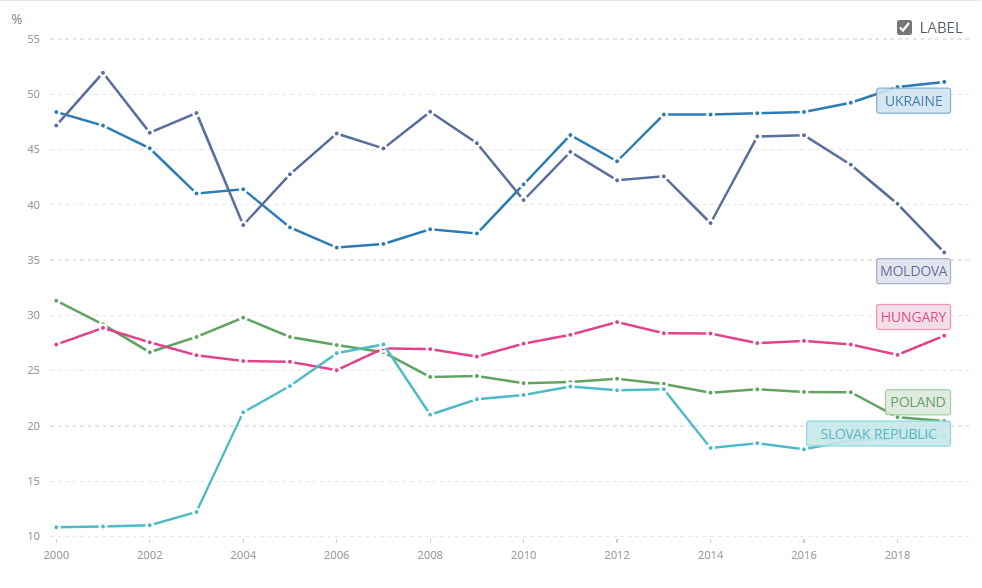
Рисунок 2. Витрати на охорону здоров’я з власної кишені як % поточних витрат на охорону здоров’я
Джерело: World Health Organization Global Health Expenditure database, apps.who.int/nha/database
Втім, навіть після початку реформ, витрати на охорону здоров’я з кишень пацієнтів продовжували зростати, сягнувши до 2019 року 51%, що є найвищою часткою порівняно з сусідніми країнами Східної Європи (рис. 2). Це на 15 відсоткових пунктів вище, ніж другий за величиною показник у Молдові (36%), й більш ніж у два з половиною рази вище, ніж у Словаччині (лише 19%). Фактично пацієнти в Україні покривають із власної кишені більше половини витрат на охорону здоров’я, що серйозно підриває їхнє фінансове становище та обмежує доступ до медичної допомоги нужденним пацієнтам.
Охорона здоров’я в Україні під час війни
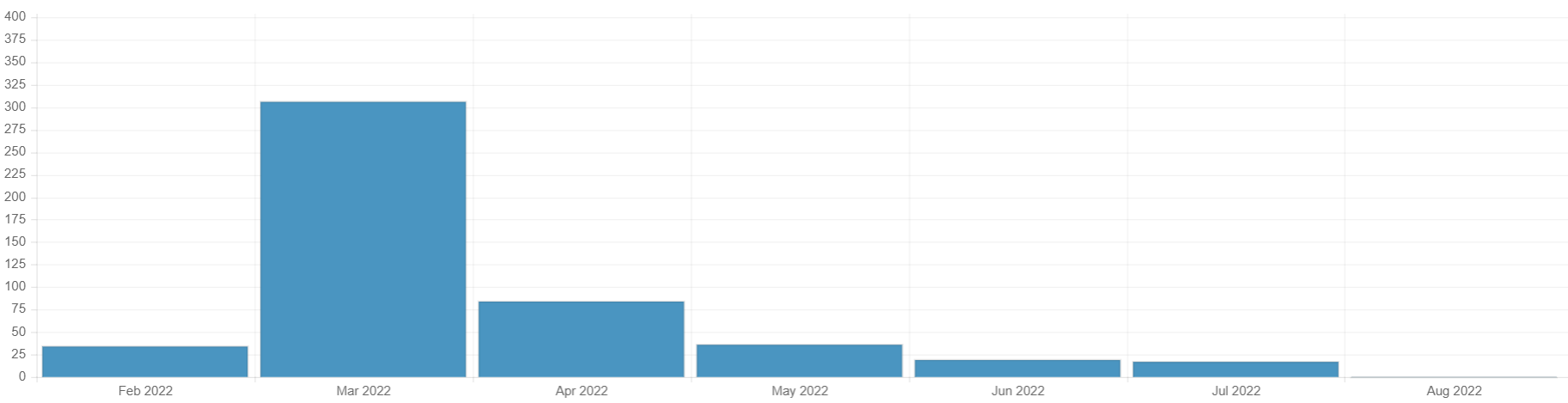
Ці відносно успішні реформи були брутально перервані неспровокованою повномасштабною агресією Росії 24 лютого 2022 року. У період з 24 лютого по 3 вересня Система спостереження ВООЗ за нападами на медустанови задокументувала 503 напади на систему медичної допомоги (рис. 3), унаслідок яких 129 осіб отримали поранення та 100 загинули. Ці напади включають удари по закладах охорони здоров’я (425 напади), системі постачання (144 напади), транспорту (72 напади), персоналу (60 нападів), пацієнтах (24 напади) і складах (12 нападів). Однак навіть ці великі цифри можуть виявитися надто оптимістичними, оскільки наразі неможливо точно оцінити ситуацію на окупованих територіях.
Рисунок 3. Кількість нападів на медичні установи в період з лютого по серпень 2022 року
Міністр охорони здоров’я України Віктор Ляшко в інтерв’ю «РБК-Україна» від 18 серпня 2022 року заявив, що постраждали 906 закладів охорони здоров’я, з яких 123 – повністю зруйновані. Тож кількість повністю зруйнованих об’єктів майже в чотири рази перевищує загальну кількість лікарень, збудованих і реконструйованих у 2021 році! За підрахунками аналітичного центру KSE Institute загальна вартість збитків, завданих українській системі охорони здоров’я, сягнула 1,6 млрд доларів.
З огляду на розмір шкоди, заподіяної закладам охорони здоров’я, на відбудову пошкоджених установ можуть знадобитися роки, особливо на тимчасово окупованих територіях. Позитивним є те, що будівництво нових об’єктів з нуля може допомогти уникнути недоліків системи Семашко за рахунок залучення найкращого світового досвіду і технологій.
Виклики та можливості для відновлення системи охорони здоров’я в Україні
Питання на мільйон доларів: як відновити українську систему охорони здоров’я після перемоги? Нещодавня доповідь Всесвітньої організації охорони здоров’я містить низку практичних рекомендацій для України. Деякі рекомендації безпосередньо пов’язані з поточним перебігом війни та включають, серед іншого, необхідність інтегрувати надання гуманітарної допомоги з наданням первинних послуг закладами охорони здоров’я; забезпечити модульне навчання медпрацівників за програмами для потреб воєнного часу (ментальне здоров’я, сексуальне насильство та фізична реабілітація); проводити критично важливі короткострокові ремонти у лікарнях з підвищенням рівня енергоефективності.
Інші рекомендації є більш довгостроковими, але ми маємо думати про них уже зараз. Однією з найгостріших проблем є брак медичного персоналу. За словами чинного міністра Віктора Ляшка, станом на 15 червня 2022 року з країни виїхали лише 0,5% медичних працівників (2273 лікарів та медсестер/-братів). Однак в Україні бракувало лікарів ще до війни. За словами Максима Степанова, тодішнього міністра охорони здоров’я України, у розпал пандемії коронавірусної хвороби в серпні 2020 року нараховувалося 24700 вакантних позицій для лікарів (зокрема 8 000 у сільській місцевості). Доповідь ВООЗ рекомендує залучати медпрацівників і готуватися до їхнього повернення, а також розробити цифровий реєстр медичних працівників.
Попит на медичні послуги суттєво змінився в різних регіонах України з огляду на те, що третина українців була змушена покинути свої домівки з початком повномасштабної війни, що є найбільшою кризою переміщення людей у світі. 7 мільйонів українців стали внутрішньо переміщеними особами (ВПО), тоді як по всій Європі зафіксовано 7 мільйонів біженців з України. Внаслідок війни 27% населення та 32% ВПО мають когось у домогосподарстві, хто припинив приймати призначені їм ліки. До 30% ВПО мають проблеми з доступом до медичної допомоги порівняно з лише 9% населення в цілому. Оскільки ВПО та біженці починають повертатися, важливо відновити та розширити надання послуг первинної медико-санітарної допомоги (ПМСД) у процесі переходу від надання гуманітарної допомоги (де це актуально), паралельно покращуючи доступ до фармацевтичних препаратів, травматологічної, невідкладної допомоги та нагляду за громадським здоров’ям.
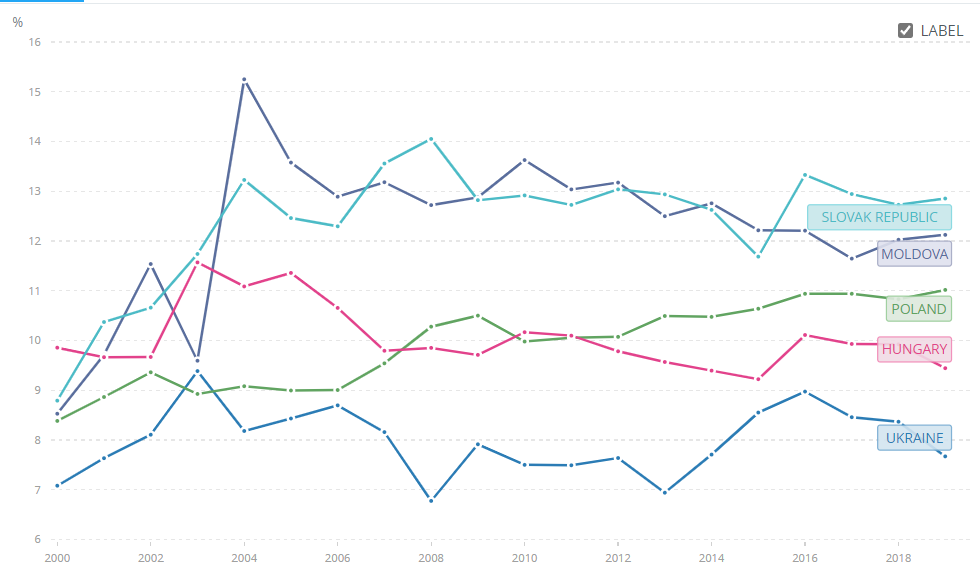
Ще задовго до війни 2022 року Україна мала найнижчу частку витрат на охорону здоров’я в загальних державних витратах порівняно з сусідніми країнами Східної Європи (рис. 4). Ба більше, частка охорони здоров’я в державних видатках стабільно знижувалася (з 8,97% у 2016 році до 7,67% у 2019 році). Звісно, звіт ВООЗ заохочує Україну надалі не зменшувати пріоритетність охорони здоров’я в державних видатках навіть попри війну. Вже запущено доволі багато ініціатив із залучення фінансування охорони здоров’я під час війни – наприклад, Multi-Donor Trust Fund та Ukraine Humanitarian Fund.
Рисунок 4. Державні витрати на охорону здоров’я як % державних витрат
Джерело: World Health Organization Global Health Expenditure database, apps.who.int/nha/database
У цій короткій статті ми розглянули лише три рекомендації з нещодавньої доповіді Всесвітньої організації охорони здоров’я (щодо браку медичного персоналу, відновлення ПМСД та пріоритетності охорони здоров’я в державних видатках), які можуть сприяти відновленню української медицини після перемоги. Пропонуємо читачам самостійно ознайомитися з іншими вельми актуальними рекомендаціями зі звіту.
Список літератури
Kutzin, J., Jakab, M., Cashin, C., 2010. Lessons from health financing reform in central and Eastern Europe and the former Soviet Union. Health Econ. Policy Law 5 (02), 135–147.
Obrizan, M., 2019. Diverging trends in health care use between 2010 and 2016: Evidence from three groups of transition countries. Economic Systems 43, no. 1 (2019): 19-29.
Obrizan, M., 2020. Transition welfare gaps: One closed, another to follow?. Economics of Transition and Institutional Change, 28(4), pp.621-635.
Rechel, B., McKee, M., 2009. Health reform in central and eastern Europe and the former Soviet Union. Lancet 374 (9696), 1186–1195.
Застереження. Автор не працює на, не консультує, не володіє акціями та не отримує фінансування від будь-якої компанії чи організації, яка була б вигодонабувачем від цієї статті, а також не пов’язаний із ними.
Застереження
Автори не є співробітниками, не консультують, не володіють акціями та не отримують фінансування від жодної компанії чи організації, яка б мала користь від цієї статті, а також жодним чином з ними не пов’язаний