Уже майже рік гроші «ходять» за пацієнтами первинної ланки. Можна почути різні думки про медичну реформу. На нашу думку, поки що рано робити висновки про її результати – адже велике можна побачити лише здалеку. До того ж, реформа вторинної та третинної ланок лише розпочинається. Й вона буде набагато складнішою, ніж реформа «первинки». Тим не менш, оскільки наша країна є відносно бідною, у нас немає іншого виходу, окрім підвищення ефективності використання наявних ресурсів в охороні здоров’я. VoxUkraine пропонує згадати, які головні чинники неефективності покликана ліквідувати медична реформа.
Статтю вперше було опубліковано 23 червня 2017 року.
8 червня 2017 року парламент почав розглядати пакет законопроектів, потрібних для запуску повноцінної реформи охорони здоров’я. Деякі зміни, внесені у 2015-2016рр., зокрема, медичні субвенції, передача державних закупівель міжнародним організаціям, впровадження системи електронних закупівель Prozorro, скасування залежності кількості працівників лікарні від кількості лікарняних ліжок та інші кроки були важливими передумовами реформи. Однак законопроекти, які перебувають на розгляді, передбачають зміну парадигми – перехід від фінансування медичної установи до фінансування послуги, яка надається пацієнту (див. вставка 2).
Як і багато інших країн Східної Європи та СНД, Україна витрачає на охорону здоров’я понад 7 відсотків ВВП (рис. 1). Так само, як і в країнах СНД, в Україні майже половина цих витрат надходить із кишень пацієнтів. У наших західних сусідів частка таких витрат значно нижча.
Рис. 1. Структура витрат на охорону здоров’я (у відсотках від ВВП) за джерелом і часткою фінансування коштом пацієнтів

Джерело даних: Світовий банк
Зверніть увагу: витрати коштом пацієнта – це гроші, надані пацієнтами чи їхніми родичами. Сюди не належать платежі, скажімо, страхових компаній.
За показником абсолютних витрат на охорону здоров’я на душу населення Україна – з її низьким ВВП – пасе задніх у своєму регіоні (табл. 1). Низьке фінансування часто вважають причиною проблем у сфері охорони здоров’я – наприклад, у 2015 році в Україні зареєстрували у п’ять разів більше випадків захворювання на туберкульоз, ніж у Туреччині чи Польщі, й у 14 разів більше, ніж у Словаччині – хоча це й менша цифра, ніж десять років тому.
Таблиця 1. Витрати на охорону здоров’я в розрахунку на душу населення в Україні та деяких інших країнах.
| Витрати на охорону здоров’я на душу населення, долари США | Зростання від 2004 до 2014, % | Витрати на охорону здоров’я на душу населення порівняно з витратами в Єврозоні, % | |||
| 2004 | 2014 | 2004 | 2014 | ||
| Єврозона | 2923 | 4135 | 141 | 100 | 100 |
| Словаччина | 566 | 1455 | 257 | 19 | 35 |
| Чехія | 772 | 1379 | 179 | 26 | 33 |
| Центральна Європа й Прибалтика | 464 | 953 | 205 | 16 | 23 |
| Польща | 411 | 910 | 222 | 14 | 22 |
| Росія | 213 | 893 | 418 | 7 | 22 |
| Туреччина | 313 | 568 | 181 | 11 | 14 |
| Румунія | 193 | 557 | 289 | 7 | 13 |
| Казахстан | 112 | 539 | 482 | 4 | 13 |
| Білорусь | 157 | 450 | 286 | 5 | 11 |
| Грузія | 97 | 303 | 312 | 3 | 7 |
| Молдова | 61 | 229 | 374 | 2 | 6 |
| Україна | 91 | 203 | 223 | 3 | 5 |
Джерело даних: Світовий банк
Методологія
Автори використовували «Опитування для відстеження державних витрат» і «Опитування щодо якості наданих послуг» – методологію, що її розробив Світовий банк, щоб визначати «діри» й неефективні прийоми в наданні державних послуг. Ця методологія успішно застосовується в багатьох країнах; під час дослідження її адаптували до умов української системи охорони здоров’я. Основна частина дослідження – опитування понад 300 чиновників у галузі охорони здоров’я та медичних працівників у чотирьох регіонах України – у Полтавській та Львівській областях, а також на підконтрольних Україні територіях Донецької і Луганської областей. Опитування проводилося у 41 закладі (92 пунктах надання медичних послуг) у 21 районі/місті. Крім того, ми проаналізували дані про бюджет охорони здоров’я на рівні області й району/міста, а також провели практичне дослідження фінансових операцій випадково обраної лікарні.
Зважаючи на скромний прогноз економічного зростання, малоймовірно, що Україна зможе в найближчому майбутньому спрямувати набагато більше коштів на охорону здоров’я. Тому вкрай важливо ефективно використовувати наявні ресурси. Київська школа економіки за підтримки Світового банку та ПРООН провела дослідження системи охорони здоров’я України, яке дає змогу визначити джерела неефективного використання коштів. Опишемо деякі результати цього дослідження.
Реформа децентралізації працює так, як і очікувалося, тобто медичні установи в «багатших» районах/містах фінансуються краще, оскільки отримують додаткові асигнування з місцевих бюджетів. Водночас це створює нерівний доступ до медичних послуг для мешканців різних регіонів. Практично всі опитані головлікарі зазначають, що медичної субвенції вистачає на те, щоб покрити зарплати й комунальні послуги та закупити найнеобхідніші ліки. Капітальні витрати, як-от ремонт і купівля обладнання, фінансуються із місцевих бюджетів (якщо ті мають кошти), або донорами (компаніями чи міжнародними організаціями).
Донедавна медичні заклади мали небагато стимулів заощаджувати – до 2017 року, щоб здійснити трансфер коштів між бюджетними кодами, потрібно було отримати погодження місцевої ради, і до 2015 року всі невикористані за рік бюджетні кошти потрібно було повертати до Казначейства. Водночас лікарні ніколи належним чином не планували свої доходи і витрати – надмірне регулювання процесу планування і витрачання позбавило керівників медичних закладів як права, так і можливості здійснювати [стратегічне] планування. Більшість опитаних закладів просто коригують минулорічний бюджет відповідно до нових цін. Тільки один заклад у нашій вибірці прогнозує кількість пацієнтів, використовуючи статистичні дані про довготермінові тенденції. Результати опитування вказують на те, що керівникам установ може бути складно адаптуватися до нещодавно наданої їм автономії – так, плануючи штатний розпис, 80 відсотків головлікарів досі дотримуються методології, визначеної скасованим наказом Міністерства охорони здоров’я №33.
Капітальні витрати здійснюються ситуативно, тому що керівники закладів не знають заздалегідь, чи нададуть місцеві адміністрації та/або донори кошти для цієї мети. Таким чином, вони не можуть планувати розвиток своїх закладів на кілька років наперед.
Застаріле обладнання та/або його відсутність – серйозне джерело неефективності в системі охорони здоров’я. Рання діагностика – запорука ефективного лікування, але коли апаратура погана або взагалі відсутня, лікарі не можуть цю діагностику забезпечити. Їм часто доводиться відправляти пацієнтів до інших установ (приватних закладів або державних лікарень вищого рівня), щоб ті пройшли необхідну діагностику – а деяким пацієнтам приватні клініки не по кишені. Відповідаючи на запитання про те, як би вони витратили додаткові кошти, більшість керівників медичних закладів сказали: «на купівлю устаткування», причому деякі наголосили, що їхнє обладнання настільки старе, що немає сенсу його ремонтувати (для деякої апаратури більше не виготовляють запасних частин).
Це одна з причин, чому ані лікарі, ані пацієнти не поважають точки входу – деякі пацієнти вважають за краще звертатися до лікарні, де є хоч якесь базове обладнання, а не до своєї місцевої поліклініки чи сімейного лікаря. Отже, практика лікування амбулаторних пацієнтів у стаціонарних відділеннях доволі поширена. Ще одна причина поширення цієї практики – особисті домовленості з лікарем (наприклад, пацієнт уже лікувався в цій лікарні раніше або хтось порадив пацієнту звернутися саме до цього лікаря). Подеколи до стаціонару звертаються пацієнти, які приходять до поліклініки, коли вона вже зачинена, хворі, які приїхали здалеку, і навіть ті, які не хочуть чекати в черзі у поліклініці. Це призводить до того, що заклади, які надають третинну й вторинну медичну допомогу, витрачають ресурси на пацієнтів, які б могли лікуватися у закладі первинної ланки.
Опитані лікарі первинної ланки кажуть, що, оскільки вони не можуть давати пацієнтам ліки, незаможні люди не звертаються до них, тому що в будь-якому разі не зможуть купити виписані їм медикаменти. В результаті, вони потрапляють до лікарні, коли їхній стан значно погіршується. Програми відшкодування вартості деяких ліків покликані зменшити кількість таких випадків і сприяти лікуванню певних хвороб на ранній стадії.
Ми можемо припустити (щоправда без достовірних доказів), що лікарі, які приймають пацієнтів, яких не мали б приймати, роблять це за певну [неофіційну] винагороду. Такій формі корупції і неефективності сприяють низькі офіційні зарплати в галузі охорони здоров’я, які не залежать від результатів праці. Ми поцікавилися у лікарів: «Яку, на Вашу думку, зарплату має отримувати людина на Вашій посаді, щоб працювати в цьому закладі без додаткового підробітку?» Лікарі назвали в середньому 8 000 грн. для первинної ланки медичної допомоги, 10 000 грн. для вторинної ланки й 15 000 грн. для третинної (див. також рис. 2), тобто досить невеликі суми, враховуючи рівень відповідальності лікарів, та все одно набагато вищі за нинішні офіційні зарплати в цій галузі.
Рис 2. Бажана оплата праці на думку медичних працівників, за типом закладу, грн/міс.
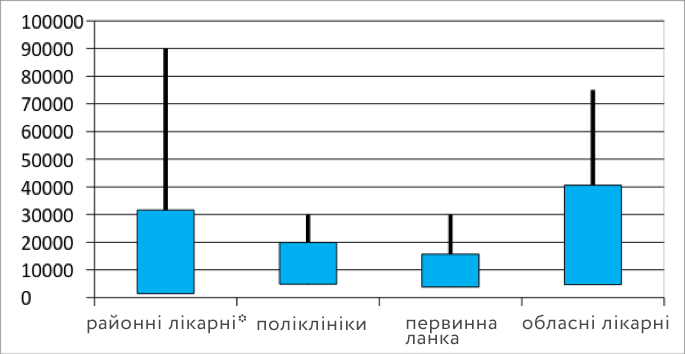
*на графіку не вказаний “викид” у розмірі 180 000 грн за місяць
Зверніть увагу: блакитні прямокутники позначають середнє ± 1 стандартне відхилення, лініями позначено мінімум і максимум (мінімум менший за середнє мінус одне середнє відхилення).
З огляду на низький рівень зарплат, понад третина лікарів у Львівській та Полтавській областях та близько 20% медиків у Донецькій і Луганській областях мають підробіток – зазвичай вони працюють в іншій державній або приватній клініці, хоча деякі медики підпрацьовують у непов’язаній із медициною сфері.
У середньому лікарі витрачають близько 30% (а часом і до 60%) свого часу на роботу з документами, безпосередньо не пов’язаними з лікуванням пацієнтів (написання звітів, заповнення журналів обліку лікарських засобів, і т.д.). Понад 50 відсотків лікарів вважають, що могли б краще піклуватися про хворих, якби цю роботу виконував хтось інший. Чи знизиться час, який лікарі витрачають на паперову роботу, якщо лікарям надати комп’ютери? Відповідь неоднозначна – деякі лікарі кажуть, що менше, тоді як інші стверджують, що комп’ютер створив для них додаткове робоче навантаження, адже їм доводиться спочатку записати інформацію на папері, а потім ввести її в комп’ютер. Деякі лікарі не вміють добре працювати на комп’ютері. Отож, з одного боку, запровадження електронних медичних карток і системи електронного запису на прийом дасть змогу заощадити час лікарів і пацієнтів та підвищить повагу до точки входу, та з іншого боку, цей процес має супроводжуватися тренінгами з комп’ютерної грамотності для лікарів, які цього потребують.
Майже всі опитані медичні працівники скаржилися на недостатнє фінансування охорони здоров’я. Деякі керівники медичних закладів підрахували, що пацієнти покривають до 60-70 відсотків вартості лікування, купуючи ліки й медичні товари, за винятком ситуацій, коли йдеться про невідкладну медичну допомогу.
Сьогодні лікарні мають досить мало можливостей заробити додаткові кошти – вони надають обмежений спектр платних послуг і часом здають приміщення в оренду. Однак існує паралельна система фінансування охорони здоров’я, яка включає благодійні рахунки, на які можуть здійснювати перекази пацієнти і донори, а також направлятися неофіційні матеріальні й грошові внески. Благодійні фонди часом покривають до 30% витрат медичного закладу, а в деяких випадках «благодійні» внески є всього лиш іншою назвою плати за обслуговування. Існування цієї паралельної системи фінансування створює нерівний доступ до медичних послуг, оскільки не всі пацієнти можуть ці послуги оплачувати (лікарі кажуть, що ці внески добровільні, але це не завжди так).
Реформи у галузі охорони здоров’я, які наразі перебувають на розгляді, розширять автономію медичних закладів, виведуть неофіційні платежі з тіні й у цілому підвищать ефективність надання медичних послуг.
Реформи в галузі охорони здоров’я
Необхідність реформувати систему охорони здоров’я в Україні назріла вже давно. Було й кілька спроб її змінити, однак реформатори зіткнулися з чималим опором з боку системи і потребували більш системного підходу.
Найпомітнішою зміною було виокремлення первинної ланки медичної допомоги (створення центрів первинної медичної допомоги та запровадження інституту сімейних лікарів), що почалося у 2011 році і вже завершилося у деяких регіонах (в інших регіонах реформа триває досі). Цю реформу перезапустили у 2017, щоб забезпечити повноцінний рівень первинної медичної допомоги, фінансований із бюджету, і гарантувати суттєву автономію сімейних лікарів. Процес має завершитися до середини 2017 року: кожен громадянин має підписати контракт зі своїм сімейним лікарем. Сімейний лікар отримуватиме певну суму на одного пацієнта на рік (цю суму визначить закон про державний бюджет) і зможе обслуговувати до 2 000 пацієнтів. Головна мета цієї реформи – створити ефективний «фільтр», тобто сімейний лікар матиме змогу вирішувати, які пацієнти можуть лікуватися удома згідно з його рекомендаціями, а яких варто скерувати до лікарні, що надає вторинну чи третинну медичну допомогу. Одна з проблем із первинною ланкою полягає в тому, що лікар не може простежити, чи справді пацієнт купує і приймає виписані йому ліки. З огляду на це були запроваджені програми відшкодування вартості певних ліків (наприклад, проти діабету та серцевих захворювань). Пізніше ці програми будуть поширені й на інші хвороби. Це допоможе запобігти важким захворюванням, як-от серцевим нападам.
Ще одним важливим етапом реформи є автономізація медичних закладів і їх поступове перетворення на державні або комунальні підприємства (наразі лікарні – це так звані «бюджетні установи», які фінансуються з державних або місцевих бюджетів залежно від їх потреб). Коли лікарні стануть підприємствами, вони фінансуватимуться за рахунок оплати за послуги і зможуть отримувати платежі й від Державного агентства охорони здоров’я (недавно створеної квазістрахової компанії, замовника послуг охорони здоров’я), і від приватних страхових компаній. Крім того, медичні заклади зможуть надавати платні послуги і конкурувати в цьому аспекті з приватними клініками. З цією метою медичні послуги поділятимуться на три типи – ті, які повністю фінансуються державою (первинна і невідкладна допомога), ті, які частково фінансуються державою, і ті, що взагалі не фінансуються державою (наприклад, косметична хірургія, стоматологічні послуги, за винятком невідкладних випадків, тощо). Щоб гарантувати ефективне використання державних коштів, медичні протоколи оновлять, і лікарі будуть зобов’язані призначати лікування згідно з ними.
Законопроекти, потрібні для запуску цієї реформи, перебувають на розгляді в парламенті.
Кінцева мета реформи – запровадити систему, за якою «гроші йтимуть услід за пацієнтом», на зміну поточній системі, яка фінансує медичні заклади залежно від кількості мешканців району. Для цього сьогодні розробляють електронну систему реєстрації пацієнтів (eHealth). Крім того, мережу медичних установ оптимізують – з’являться так звані «лікарняні округи», що охоплюватимуть центральний шпиталь, де лікуватимуть найскладніші випадки, й інші лікарні, що виконуватимуть допоміжні функції. У межах лікарняного району пацієнт повинен мати змогу дістатися до центрального шпиталю (самостійно або «швидкою допомогою») протягом 60 хвилин.
Рекомендовані матеріали на цю тему
Belli, Paolo, Yuriy Dzhygyr, and Kateryna Maynzyuk. 2015. How Is It Working? A New Approach to Measure Governance in the Health System in Ukraine. Washington, DC: World Bank. http://health-rights.org/index.php/cop/item/how-is-it-working-a-new-approach-to-measure-governance-in-the-health-system-in-ukraine
«Куди йдуть гроші і як краще використати скромні ресурси в українській галузі охорони здоров’я». Результати «Опитування для відстеження державних витрат» і «Опитування щодо якості наданих послуг» у Львівській та Полтавській областях і на підконтрольних Україні територіях Донецької і Луганської областей (готується до друку)
Примітки
[1] Один із них був ухвалений у першому читанні.
[2] І навіть це скромне фінансування надається не повністю – наприклад, у 2016 реально виплатили 96% від 79 мільярдів гривень, що мали піти на охорону здоров’я. Невиплачені 4% здаються невеликою цифрою, однак в абсолютних показниках це 3,16 мільярдів гривень, або ж цілий бюджет охорони здоров’я середньостатистичної області.
[3] Медичні субвенції запровадили 2015 року в рамках реформи децентралізації. Обсяг медичної субвенції для кожної області, району, міста й громади залежить від кількості населення, його вікової й гендерної структури, кількості зареєстрованих випадків діабету й ВІЛ, а також від деяких інших чинників.
[4] Наприклад, якщо медичний заклад заощадив на комунальних послугах, на те, щоб витратити ці гроші на купівлю ліків, потрібний дозвіл місцевої ради.
[5] Закон № 2002-VIII був ухвалений 6 квітня 2017.
[6] Наразі відшкодовуються витрати на ліки проти діабету ІІ типу, серцево-судинних захворювань та бронхіальної астми.
[7] На третину нижчі, ніж у промисловості.
[8] Розмір заробітної плати визначає Єдина тарифна сітка.
Застереження
Автори не є співробітниками, не консультують, не володіють акціями та не отримують фінансування від жодної компанії чи організації, яка б мала користь від цієї статті, а також жодним чином з ними не пов’язаний


